Проведение неонатального скрининга новорожденных в роддоме на наследственные заболевания: анализ крови из пяточки
Содержание:
- Как понять, что у ребенка нарушение слуха
- Осложнения после прививки
- Взятие крови из пуповины у новорожденного
- В чем же причина?
- Виды исследований
- Особенности исследований
- Показания для проведения генетического исследования ребёнка
- Вот список ЛОЖНЫХ медотводов от прививок
- Особенности вакцинации
- Забота о младенце – нетрадиционный подход
- Ведение новорожденного после сепарации от матери
- Врачебный персонал
- Процедура проведения неонатального скрининга
- График прохождения врачей до года (по месяцам)
- Когда маме отдают малыша
Как понять, что у ребенка нарушение слуха
В России с 2008 года врачи проверяют слух всем детям в роддоме на 2–3-й день жизни. Это аудиологический скрининг, который, согласно письму Минздравсоцразвития № 2383-РХ от 1 апреля 2008 года, проводится методом регистрации вызванной отоакустической эмиссии (ОАЭ). Если во время проверки выявляют проблемы, врач назначает ребенку дополнительные обследования.
Положительный результат скрининга
Благодаря аудиологическому скринингу снижается вероятность «упустить» врожденные нарушения слуха и глухоту. Однако скрининг – не окончательный диагноз, а только один из тестов. Если по какой-либо причине ОАЭ в роддоме малыш не прошел, это повод назначить расширенное исследование. Чаще всего – это объективная диагностика КСВП (чуть ниже мы расскажем об этом).
Но в любом случае родители должны замечать тревожные признаки, которые могут говорить о проблемах со слухом у малыша, и обращаться к врачу. В первую очередь это касается детей, имеющих факторы риска по тугоухости:
- Недоношенные и переношенные дети.
- Низкая масса тела при рождении.
- Внутричерепные родовые травмы.
- Асфиксия, гипоксические поражения ЦНС.
- Выраженный токсикоз у матери во время беременности.
- Введение новорожденному или младенцу ототоксических (негативно влияющих на состояние слухового аппарата) лекарств.
- Наследственный фактор (тугоухость у кровных родственников).
Проблемы со слухом у ребенка можно заметить уже в первые дни жизни. В норме новорожденные (дети до 28 дней) реагируют на звук: поворачивают голову на голос, просыпаются из-за громких звуков, вздрагивают в ответ на хлопок в ладоши или другой резкий звук. Если реакции нет, нужно поговорить с врачом.
В возрасте 2–3 месяцев младенцы узнают голос родителей и реагируют на него. Также они прислушиваются к другим звукам: погремушкам, музыкальным игрушкам, собачьему лаю и так далее.
В возрасте 3–4 месяцев о проблемах со слухом может сказать отсутствие гуления, а в возрасте 5–6 месяцев – отсутствие лепета. Здесь уже проявляется влияние тугоухости на психоэмоциональное и речевое развитие: оно задерживается.
К концу первого года жизни ребенок понимает простые слова, например «мама», «папа», «ням-ням», «пить», «да», «нет». Если этого нет, родители должны задуматься о том, чтобы пройти проверку слуха у малыша.
Осложнения после прививки
Переносится БЦЖ хорошо, осложнения после прививки возникают редко. Если введение вакцины было не внутрикожным, а подкожным, возможно развитие гнойничка в тканях. Наблюдается синюшность кожи, образование размером с горошину и реакции лимфоузлов
Важно обращать внимание на динамику процесса и сообщать об этом педиатру
- Д.Т. Леви, Н.В. Александрова. Вакцинопрофилактика туберкулеза // БИОпрепараты. Профилактика, диагностика, лечение, 2015, с. 4-8.
- Н.М. Корецкая. Туберкулез у детей и подростков в современных условиях // Сибирское медицинское обозрение, 2010.
- Н.В. Кривохиж Методы профилактики туберкулеза среди детей и подростков // Здоровье – основа человеческого потенциала: проблемы и пути решения, 2013, с. 585-602.
Вакцина БЦЖ ставится только в роддомах.
Детский медицинский центр «СМ-Клиника» не проводит вакцинацию БЦЖ.
Взятие крови из пуповины у новорожденного
Самый первый анализ крови в роддоме, когда кровь берется из пуповины, делается сразу же после рождения малыша – анализ на билирубин и определение группы крови и резус-фактора младенца.
Определение резус-фактора у младенца важно, потому что, если ребенок унаследовал его от отца, а не от матери, то у него может развиться гемолитическая болезнь, конфликт крови. Например, если у малыша положительный резус-фактор, а у мамы отрицательный, то это значит, что у их крови немного разные эритроциты
Положительным резус-фактором характеризуется кровь, в эритроцитах которой есть антиген D, отрицательным – та, в которой антигена нет
Например, если у малыша положительный резус-фактор, а у мамы отрицательный, то это значит, что у их крови немного разные эритроциты. Положительным резус-фактором характеризуется кровь, в эритроцитах которой есть антиген D, отрицательным – та, в которой антигена нет.
Таким образом возникает конфликт крови. Иммунитет матери начинает воспринимать кровь младенца как «враждебный элемент», он «посылает» антитела, которые проникают в кровь ребенка и «убивают» ее эритроциты (так как считают их враждебными, потому что они отличаются по составу). В результате в крови малыша падает уровень гемоглобина и повышается билирубин.
Именно анализ на билирубин (если обнаруживается его повышенный уровень) говорит о том, что у малыша анемия и желтушка (мало гемоглобина и много билирубина).
В чем же причина?
Если у матери резус-отрицательная кровь, а у ребёнка резус-положительная, то возникает резус-несовместимость. Из-за этого иммунная система матери эритроциты плода может определить как потенциально опасные, инородные, и начнет вырабатывать антитела против резус-фактора, расположенного на них. Прикрепившись к эритроцитам ребёнка, антитела разрушают их. Причем начинается этот процесс еще в период внутриутробного развития плода и после рождения ребенка продолжается. Если же у плода кровь резус-отрицательная, а у мамы — резус-положительная, то это ситуации не возникает.
Виды исследований
Полный ДНК-анализ
Полное и подробное исследование, которое покажет индивидуальные потребности ребёнка в тех или иных питательных веществах и микроэлементах, предрасположенность к заболеваниям, риск травм, врождённые спортивные качества и многое другое. На основе этих результатов можно сформировать подходящий ребёнку режим дня, рацион питания, подобрать спорт, в котором он будет успешно и органично развиваться. Анализ для детей отец может презентовать своей семье в качестве полезного и нужного подарка к любому празднику.
Тест на генетические заболевания
Сегодня ДНК-тест позволяет определить больше 4500 генетических болезней. Часто родители хотят выяснить, есть ли риск того, что ребёнок унаследуют какие-то заболевания от них. Так, тест на онкологические болезни рекомендуют провести, если в семье были случаи рака. Это поможет выявить риски и определить, что делать, чтобы избежать возникновения болезни.
Цитогенетические анализы
Этот вид анализа используют для диагностики различных врождённых и приобретённых заболеваний. Цитогенетические тесты показывают, существуют ли изменения в хромосомном аппарате клеток: например, есть ли аномалии числа хромосом.
Молекулярно-генетические анализы
Более точный вид исследования. Анализируются конкретные последовательности ДНК или РНК.

Особенности исследований
Как мы говорили выше, ДНК-тест — это то, что достаточно сделать разово. Его результаты будут актуальны всегда, а полученные рекомендации можно использовать десятилетиями.
Так, технологии ДНК-анализа MyGenetics основываются на международных исследований Stanford University, данных NCBI (США) и Европейского научно-исследовательского консорциума Food4Me.
Гены и их влияние на организм
Ген ADRB2
Этот ген кодирует белок, который при контакте с адреналином может повышать скорость распада сахаров в тканях. Кроме этого, он воздействует на спортивный потенциал человека — по этому гену можно определить факторы развития выносливости.
Ген TCF7L2
Ген кодирует белок, который участвует в процессе формирования бета клеток поджелудочной железы — они, в свою очередь, принимают участие в секреции инсулина, необходимого для снижения уровня глюкозы в крови. Менее благоприятный вариант гена нарушает выработку инсулина в ответ на увеличение уровня глюкозы в крови. Это повышает риск развития сахарного диабета второго типа
Поэтому важно знать, какой вариант гена есть у вас. Именно так вы сможете определить, есть ли у вас предрасположенность к возникновению диабета.
FTO
Ген FTO называют «геном ожирения». У обладателей неблагоприятного варианта этого гена риск ожирения в 1,7 раза выше по сравнению с остальными людьми. По предположениям экспертов, ген FTO увеличивает тягу к высококалорийной пище и уменьшает чувство сытости после еды
Поэтому крайне важно знать, является ли человек носителем этого гена и, соответственно, есть ли у него предрасположенность к набору лишнего веса. Эта информация поможет составить правильный рацион питания и определить оптимальный уровень физических нагрузок для конкретного человека.
Ген FTO кодирует белок, который регулирует выработку гормонов чувства насыщения и тем самым оказывает влияние на объём потребляемой пищи. Полиморфизм в этом гене связан с запоздалым чувством насыщения и увеличением количества потребляемой пищи.
FABP2
Иначе ген FABP2 называют геном переносчика жирных кислот. Этот ген кодирует белок, который связывает жирные кислоты в кишечнике и отвечает за их захват, транспорт и метаболизм. Неблагоприятный вариант гена приводит к повышению усвояемости насыщенных жирных кислот в кишечнике и набору лишнего веса.
PPARG
Ген PPARG кодирует белок, участвующий в утилизации жирных кислот и глюкозы в мышцах и жировой ткани. Одна из форм гена способствует увеличению скорости утилизации питательных веществ. Кроме того, этот ген влияет на эффективность разгрузочных дней — особой монодиеты продолжительностью 1-2 суток, когда человек даёт своему организму «отдохнуть» от обычного рациона питания.
Показания для проведения генетического исследования ребёнка
Генетический анализ стоит проводить не только, если известно о патологиях в семье, которые передаются по наследству. Дело в том, что не все заболевания проявляются сразу, да и вовсе — появляются. Но специалисты рекомендуют проводить генетический анализ вне зависимости от заболеваний, которыми болеют родственники.
Врач Кристина Кусочкова подтверждает: «Генетический тест даёт полную информацию о человеке. С одной стороны, это огромный плюс для врача-педиатра и врача-терапевта
Доктор будет знать, в каком направлении работать, на что обратить внимание в первую очередь, правильно составит советы по мерам профилактики. С другой стороны, мамы иногда неправильно интерпретируют тест, начинают проявлять гиперопеку, контролируют ребёнка во всем, что не есть хорошо
Поэтому обязательна консультация специалиста после такого теста. Необходимо разъяснить маме полученные результаты, правильно определить дальнейшую тактику по мерам профилактики для предупреждения возможных патологий».
Вот список ЛОЖНЫХ медотводов от прививок
Перинатальная энцефалопатия. Это собирательный диагноз, объединяющий временные остаточные проявления нетяжелого повреждения ЦНС во время беременности и родов: изменение мышечного тонуса, нарушения сна, запаздывание формирования психических и моторных навыков. Для безопасной вакцинации достаточно будет осмотра неврологом в диспансерные сроки для исключения прогрессирующего процесса.
Стабильные неврологические состояния (эпилепсия с адекватной терапией, ДЦП, синдром Дауна и др.) — риск поствакцинальных реакций и осложнений не превышает таковой в обычной популяции.
Не тяжелая анемия — не повод запрещать или откладывать прививки. Параллельно с вакцинацией проводится лечение анемии. Анемия тяжелой степени может стать временным медотводом от вакцинации для выявления ее причин и подбора терапии.
“Дисбактериоз” — это не медотвод и даже не диагноз в практике современного врача. Изменения состава микрофлоры в анализе кала не является поводом ни для диагноза, ни для откладывания прививок.
Увеличение тени тимуса на рентгенограмме. Обычно это случайная находка при рентгенографии грудной полости. Является вариантом нормы или результатом временной послестрессовой гиперплазии тимуса (например, после ОРВИ). На эффективность вакцинации не влияет, риск осложнений от нее не увеличивается.
Аллергические заболевания. За исключением анафилактических реакций на предыдущие введение конкретных вакцин или на их компоненты, аллергопатология — это не постоянное противопоказание. Прививки вводятся на фоне максимально достижимой ремиссии (хотя бы даже на фоне применения лекарственных препаратов, иногда иммуносупрессивных).
Аллергия на белок куриного яйца любой степени тяжести — не противопоказание к введению вакцины против кори-краснухи-паротита по западным протоколам (США, Великобритания, Австралия). Однако в российских инструкциях к вакцинам от кори в противопоказаниях значатся гиперчувствительность/ тяжелые аллергические реакции/ анафилаксия на белок куриного яйца.
Врожденные пороки развития, в т. ч. пороки сердца — также частые ложные медотводы.
Лечение хронического заболевания, в том числе антибактериальными и гормональными препаратами — как правило, не препятствие для прививок. Иногда, при системной гормональной терапии, вопрос решается совместно с аллергологом. Местная гормональная терапия (кожная, ингаляционная) не должна быть поводом для медотвода.
Тяжелые заболевания в анамнезе. Младенцы, перенесшие после рождения тяжелые заболевания (сепсис, пневмония, выраженная желтуха) и поправившиеся, прививаются в обычном или догоняющем режиме.
Особенности вакцинации
Родителям нужно знать, куда делают укол, и как затем изменяется место прививки по мере формирования иммунных реакций. Вакцина ставится в плечо, в верхней его трети, тонкой иглой, препарат вводится внутрикожно. Иммунитет формируется постепенно, по мере того, как в месте прививки возникает иммунная реакция на введенных ослабленных возбудителей. Через 6-8 недель в месте укола возникает реакция: сначала – узелок, который приподнимается над поверхностью кожи, становясь похожим на укус комара; затем по центру возникает пузырек, который заполнен желтой жидкостью. Родители думают, что прививка БЦЖ гноится, но это вполне закономерная реакция. Образуется корочка, которая потом отлетает, в итоге остается рубчик.
Но почему остается шрам и можно ли избежать подобной реакции? Врачи говорят, что это нормальный иммунный процесс, и область прививки со временем остается практически незаметной. Чтобы рубчик был небольшим, не нужно трогать болячку, сдирать корку или мазать ее зеленкой или йодом.
Родителей волнует, можно ли купать ребенка при появлении пузырька и корки? Все гигиенические процедуры проводятся в обычном режиме, но место прививки не нужно усиленно тереть, просто аккуратно промыть мылом и водой.
Забота о младенце – нетрадиционный подход
Маленький ребенок, появившийся на свет, переживает самый сложный период – период новорожденности. После сильнейшего эмоционального и физического стресса, полученного во время родов, он попадает в совершенно иные для себя условия.
На данный момент его главная задача – как можно быстрее пройти процесс адаптации и успешно приспособиться к окружающей среде. Ваша задача, как мамочки – помогать своему младенцу в этом деле.
Именно «помогать», обеспечивая все потребности новорожденного. Не стоит думать, что ребенок – это абсолютно беспомощное существо, которое нуждается в ежеминутной опеке. Такое предположение не совсем верное.
но, в отличие от многих животных, способных в течение первых нескольких часов после рождения самостоятельно есть, передвигаться, новорожденный ребенок является одним из самых беспомощных живых существ на земле.
Да, защитные механизмы имеются, но вот большинство потребностей новорожденного удовлетворяются лишь за счет взрослого человека, мамы.
- В первый месяц младенец должен «подружиться» с бактериями, поэтому в его крови увеличено число лейкоцитов, которые уничтожают вредоносные микроорганизмы (когда малыш немного подрос эта задача уже переходит на родителей. Ознакомьтесь с нашим курсом Здоровый малыш>>>;
- У малыша повышенная частота пульса и дыхания, может колебаться температура тела;
- Повышенное количество эритроцитов и повышен гемоглобин, что способствует интенсивному насыщению кислородом;
- Ярко выражены все основные безусловные рефлексы;
- Наблюдается быстрый прирост мышечной массы и т.д. О том, как развивается малыш в первый год жизни, читайте в статье Развитие ребенка по месяцам до года>>>
Можно подумать, что новорожденный младенец может самостоятельно расти и развиваться, получая лишь питание и минимальный уход от родителей. Это не так. Потребность в безопасности, ласке, внимании, общении – присутствует у ребенка с первых дней жизни.
Будучи лишенным этого ребенок испытывает большой стресс и это отражается на его поведении: он дольше сосет грудь, с трудом засыпает, плачет при попытке спустить его с рук, очень чутко спит.
Если вы замечаете за своим младенцем такое поведение, значит вам нужно научиться мягкому уходу за ним. Уходу, который снижает уровень стресса у ребенка и превращает его в спокойного, улыбчивого и довольного жизнью малыша. Подробную пошаговую систему обучения такому уходу смотрите в видеокурсе Счастливое материнство>>>
Современные условия окружающей среды тоже не позволяют младенцу расслабиться, создавая новые трудности:
- он дышит пыльным воздухом;
- его кожа становится сухой и чувствительной;
- мы часто его кутаем, постоянно одеваем памперсы и ползунки, что может вызывать усиленное потение, появление раздражения на коже;
- в проточной воде полно вредных микробов;
- детские косметические средства могут содержать аллергены.
Поэтому в первый месяц жизни новорожденного необходимым условием для его здоровья и развития является ваша ежедневная родительская забота и уход
Важно делать это умело и осторожно, не вмешиваясь в естественные природные механизмы
Ведение новорожденного после сепарации от матери
Полностью или почти доношенные новорожденные в удовлетворительном состоянии могут быть переведены в специальные зоны, физически отделенные от новорожденных, у которых не было риска заражения COVID-19 от матери. Как можно раньше после рождения ребенка необходимо помыть, чтобы удалить вирусы, потенциально находящиеся на поверхности кожи. Персонал клиники должен использовать СИЗ, обеспечивающие защиту от капельной и контактной передачи, до того, как по результатам ПЦР будет установлен отрицательный статус инфицирования новорожденного.
Новорожденных, которым требуется интенсивная терапия, лучше всего поместить в одноместную палату с возможностью создания отрицательного давления или другими системами фильтрации воздуха. Если это невозможно или требуется когортное наблюдение за новорожденными, подверженными риску инфицирования, то они должны быть размещены на расстоянии как минимум двух метров друг от друга и/или в инкубаторах с контролем температуры воздуха. Новорожденные, состояние которых требует CPAP-терапии или любой другой формы искусственной вентиляции легких, должны быть размещены в палатах с отрицательным давлением; при уходе за ними необходимо использование СИЗ против воздушного, капельного и контактного путей передачи.
Врачебный персонал
Михайлова Светлана ВитальевнаЗав. отделением — врач-невролог
- Образование: высшее медицинское, окончила Иркутский государственный медицинский университет в 1998 г.
- Специальность по диплому: «Педиатрия», квалификация: «Врач-педиатр»
- Сертификат по специальности «Неврология», срок до 2024 г.
- Квалификационная категория: высшая
- Доктор медицинских наук
Воронцова Василина ПавловнаВрач-невролог
- Образование: высшее медицинское, окончила ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ РФ в 2015 г.
- Специальность по диплому: «Педиатрия», квалификация: «Врач»
- Сертификат по специальности «Неврология», срок до 2021 г.
Грибов Дмитрий ИгоревичВрач-невролог
- Образование: высшее медицинское, окончил ГБОУ ВПО РНИМУ им. Н.И. Пирогова МЗ и СР РФ в 2012 г.
- Специальность по диплому: «Педиатрия», квалификация: «Врач»
- Сертификат по специальности «Неврология», срок до 2023 г.
- Сертификат по специальности «Педиатрия», срок до 2022 г.
Пинчукова Мария ЕвгеньевнаСтаршая медицинская сестра
- Образование: среднее медицинское, окончила Московский областной медицинский колледж в 1995 г.
- Специальность по диплому: «Сестринское дело», квалификация: «Медсестра»
- Окончила Московский областной медицинский колледж в 1996 г.
- Специальность по диплому: «Сестринское дело», квалификация: «Специализированная медицинская сестра»
- Окончила Московский областной медицинский колледж в 1997 г.
- Специальность по диплому: «Медсестра функциональной диагностики», квалификация: «Медсестра»
Заживихина Майя ВладимировнаВрач-невролог
- Образование: высшее медицинское, окончила ГБОУ ВПО РНИМУ им. Н.И. Пирогова в 2013 г.
- Специальность по диплому: «Педиатрия», квалификация: «Врач»
- Сертификат по специальности «Неврология», срок до 2025 г.
Процедура проведения неонатального скрининга
Неонатальный скрининг проводят всем новорожденным детям. Экспресс-анализ способен указать на патологии со стороны иммунной системы и обмена веществ. Ценность данного обследования состоит в том, что имеющиеся аномалии обнаруживаются еще до того, как проявляются первые симптомы тяжелых заболеваний.
Врожденные болезни приводят к задержке развития детей. Правильное, вовремя начатое лечение позволяет избежать всех неприятных последствий.
Если результаты экспресс-анализа положительные, то лечащий врач никогда не будет ставить диагноз на основании единожды проведенного пяточного скрининга. Чтобы диагностировать болезнь, необходимо использовать другие, более информативные методы.
Крайне редко родителей не уведомляют о наличии заболевания, а у ребенка вскоре проявляются симптомы болезни. Все дело в ложноотрицательном результате неонатального экспресс-анализа.
Как и когда берут кровь?
Для взятия крови у новорожденного из пятки медперсонал должен соблюсти основные правила. Процедуру назначают детям, кормление которых производилось 3 часа назад. Кровь берут у 4-дневных малышей, появившихся на свет в срок и без каких-либо серьезных патологий.
ЧИТАЕМ ПОДРОБНО: как берут кровь из вены у грудничка: правила забора биоматериала
Недоношенным малюткам процедуру проводят на 7 сутки или в течение второй недели жизни. Если брать кровь на анализ раньше, то результаты генетического скрининга будут недостоверными, их придется перепроверить.
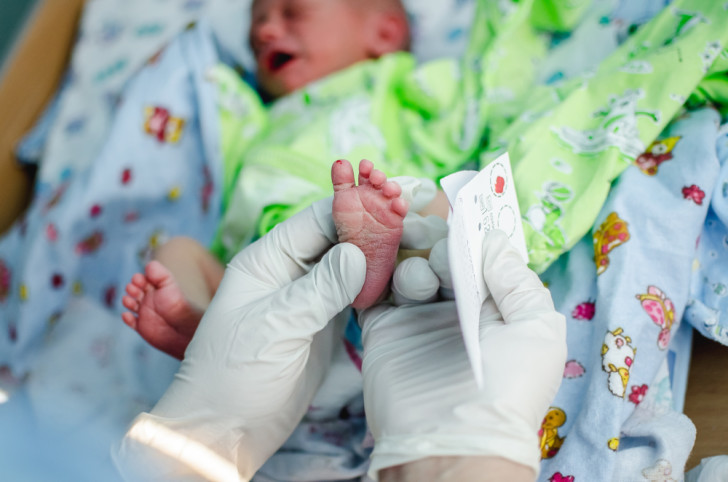
Прежде чем приступить к процедуре, медсестра обрабатывает пяточку ребенка спиртовым раствором. Затем на коже делают прокол глубиной 1-2 мм. Легкими надавливающими движениями на пятку процедурная сестра старается собрать нужное количество крови. Затем биоматериал переносится на 5 бланков, каждый из которых способен выявить конкретное заболевание.
ЧИТАЕМ ТАКЖЕ: какие прививки делают новорожденным детям в роддоме?
Как проводят анализ?
Тестовые бланки пропитаны реактивом. Попавшая на тест кровь окрашивает его в соответствующий цвет. Медсестре после процедуры необходимо указать в специальной форме данные маленького пациента: рост, вес, дату рождения и пр. Далее бланки передаются в лабораторию. На проведение масс-спектрометрии уходит не больше 10 дней, после чего родители могут узнать результаты неонатального скрининга.
График прохождения врачей до года (по месяцам)
В течение первого года жизни ребенку необходимо пройти 6 плановых осмотров. Первый – наблюдение и обследование в роддоме, а далее – в 1, 3, 6, 9, 12 месяцев. При этом раз в месяц нужно ходить с ребенком к педиатру. Если вы обращаетесь в муниципальную поликлинику, то следует предусмотреть время визитов на так называемые «грудничковые дни», когда ведется прием только детей до года, чтобы снизить риск передачи инфекции от больных детей – здоровым.
Таблица плановых осмотров и анализов для ребенка до года
| Возраст | Врач | Необходимые анализы |
|---|---|---|
| Новорожденный | Педиатр | Аудиологический скрининг (проверка слуха специальным прибором), неонатальный скрининг на фенилкетонурию, врожденный гипотиреоз, муковисцидоз, адреногенитальный синдром и галактоземию |
| 1 месяц | Педиатр, детский хирург, офтальмолог, невролог | УЗИ органов брюшной полости, сердца, тазобедренных суставов, головного мозга (нейросонография), аудиологический скрининг |
| 2 месяца | Педиатр | – |
| 3 месяца | Педиатр, травматолог-ортопед, невролог | Аудиологический скрининг, общие анализы мочи и крови |
| 4 месяца | Педиатр | – |
| 5 месяцев | Педиатр | – |
| 6 месяцев | Педиатр, невролог, детский хирург | Общие анализы мочи и крови |
| 7 месяцев | Педиатр | – |
| 8 месяцев | Педиатр | – |
| 9 месяцев | Педиатр, стоматолог | Общие анализы мочи и крови |
| 10 месяцев | Педиатр | – |
| 11 месяцев | Педиатр | – |
| 12 месяцев | Педиатр, ЛОР, детский психиатр, детский хирург, офтальмолог, детский стоматолог | Общие анализы мочи и крови, ЭКГ, анализ на уровень сахара в крови |
Когда маме отдают малыша
В первые два часа после родов возможны некоторые осложнения, поэтому мама остается в родблоке, а ребенка уносят в детское отделение. Если все хорошо, через два часа маму переводят в послеродовую палату.
Если в роддоме практикуется совместное пребывание, младенца могут принести в палату сразу же. В некоторых роддомах детей приносят к маме через несколько часов или только на следующий день, давая женщине возможность восстановиться после родов. Если ребёнок был рожден путём кесарева сечения, ребенка приносят на постоянное пребывание маме после её перевода из отделения реанимации (как правило, на 2-3 день после родов).
В некоторых роддомах по правилам возможно лишь раздельное пребывание: ребенок после родов находится в палате с другими младенцами, где за ним ухаживает персонал роддома. Малыша привозят маме для кормления каждые три часа, ночью обычно перерыв с 12 до 6 утра. Со временем женщина сама будет забирать ребенка на кормление и относить обратно. В случае раздельного пребывания бывает труднее наладить грудное вскармливание, поскольку мама не сможет кормить ребёнка «по требованию» – кормление осуществляется через определенные промежутки времени. Поэтому в настоящее время в роддомах всё больше практикуется совместное пребывание матери и ребенка.
