Когда и как вставать на учет по беременности
Содержание:
- Ультразвуковое обследование женщины 3 недель после ЭКО
- Инфекционно-воспалительные процессы
- Как вести себя после переноса эмбрионов?
- Почему беременность после ЭКО требует повышенного внимания?
- Развитие эмбриона после пересадки
- Ведение беременности после ЭКО
- Нужно ли лежать в постели две недели после переноса эмбриона? Можно ли двигаться? Когда можно вставать?
- Ведение беременности
- Во сколько месяцев встают
- Где встать на учет по беременности?
- Сделать, как вам удобно
- Недели с 1 по 7
- Заключение
Ультразвуковое обследование женщины 3 недель после ЭКО
После проведения анализа на содержание в крови хорионического гонадотропина женщина уже может знать, что она носит в себе новую жизнь. Спустя 3 недели беременности, что происходит с плодом – можно разглядеть с помощью ультразвукового исследования.
На этом этапе эмбрион представляет собой крошечный шар с едва различимыми головным и хвостовым концами, окруженный плодным яйцом. УЗИ-диагностика на ранних сроках беременности проводится двумя способами:
- Трансвагинальным, при котором непосредственно во влагалище вводится небольшой датчик, излучающий ультразвуковые волны. Именно такая процедура позволяет наиболее детально рассмотреть состояние матки и плодного яйца в ней. Для подготовки к сканированию не требуется особых приготовлений, кроме исключения из рациона за несколько дней до УЗИ продуктов, провоцирующих повышенное газообразование, а также опустошить кишечник и мочевой пузырь непосредственно перед процедурой;
- Трансабдоминальным методом рекомендуется пользоваться на больших сроках. Такое обследование не требует никакой подготовки, но и является менее подробным из-за большего количества структур на пути ультразвука.
Именно УЗИ на третьей неделе после введения эмбрионов является методом, позволяющим достоверно определить наличие беременности, так как ЭКО, к сожалению, не всегда может гарантировать удачный результат.
Кроме того с помощью ультразвукового сканирования можно увидеть:
- Количество жизнеспособных эмбрионов в матке;
- Место расположения плодного яйца;
- Изменения в яичниках.
Первое УЗИ является необычайно важным для исключения серьезных патологий в виде внематочной беременности, остановки развития плода, определения многоплодной беременности и необходимости дальнейшего проведения или коррекции поддерживающей терапии.
Инфекционно-воспалительные процессы
Женщины, забеременевшие после ЭКО, часто страдают хроническими воспалениями органов половой сферы, которые и приводят к невозможности естественного зачатия. Хотя в период подготовки к беременности женщин максимально пролечивают, болезни часто обостряются снова. Все это сказывается на работе иммунной системы и снижению выработки гормонов, ответственных за нормальное протекание беременности.
У пациентки при обострении инфекции возникает кровянистая «мазня», указывающая на угрозу прерывания. Плоду в этих условиях нелегко удержаться в матке, поэтому требуется медицинская поддержка беременности. Врачебное наблюдение помогает устранить опасные воспалительные процессы, сохранив беременность.
Нужно понимать, что самостоятельно принимать антибиотики и другие лекарства нельзя. Это навредит ребенку, приведя к патологиям и даже гибели плода. Гинеколог знает, какие препараты и в каких дозах допустимы, при этом обязательно учитывает срок беременности. Врач обязательно взвешивает риски и для матери и для ребенка, выбирая щадящий вариант лечения.
Выявляются воспаления простыми анализами крови, мочи и на УЗИ малого таза. Это недорогое обследование часто является спасительным для столь желанной беременности.
Как вести себя после переноса эмбрионов?
Сама процедура пересадки длится несколько минут и проходит без анестезии (в некоторых случаях – с местным обезболиванием). После переноса рекомендуется полежать на гинекологическом кресле 15-20 минут, затем перейти в палату и отдохнуть в течение часа на кровати в удобной позе. Не стоит опасаться, что эмбрион может «выпасть» при передвижении – он находится в специальной среде, которая препятствует его отделению от матки.

Хотя трансфер зародыша проходит безболезненно и быстро, после него у женщины могут проявиться следующие симптомы недомогания:
- слабое головокружение, тошнота и слабость;
- перемены вкусового и обонятельного восприятия;
- учащенное мочеиспускание, не сопровождающееся дискомфортом и болью;
- субфебрильная температура;
- дискомфортные ощущения в молочных железах;
- слабые мажущие выделения, возникающие при внедрении ворсинок трофобласта в эндометрий матки.
Эти симптомы могут быть вызваны как постепенной имплантацией эмбриона в матку, так и предшествующей переносу гормональной стимуляцией яичников, поддерживающей терапией или психологическим состоянием будущей матери, переживающей по поводу результатов процедуры. Как правило, они свидетельствуют об успешном наступлении беременности, однако их отсутствие не обязательно означает, что процедура прошла неудачно. Точный результат дает только анализ крови и мочи на уровень ХГЧ и ультразвуковое обследование матки.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Почему беременность после ЭКО требует повышенного внимания?
Беременность после ЭКО имеет свои специфические моменты. В первую очередь, они связаны с причинами, по которым женщине пришлось прибегнуть к этой процедуре для того, чтобы стать мамой:
- Клеточный фактор (возраст женщины старше 35 лет, малое количество яйцеклеток) — в этом случае у женщины как правило уже бывают какие-то «болячки» (давление, «почки», «вены», «спина», мигрени и т. д.), которые во время беременности активируются и мешают ее нормальному течению. Так, например, при склонности к повышенному давлению (гипертонической болезни) или заболеваниях почек у женщин существенно возрастает риск развития во время беременности такого ее осложнения, как ГЕСТОЗ — (повышение артериального давления, отеков на ногах, нарушения работы почек (выделения белка с мочой). В тяжелых случаях гестоз может привести к преждевременной отслойке плаценты, кровотечению и необходимости экстренного кесарева сечения независимо от срока беременности, поэтому шутить с этим нельзя.
- Мужской фактор (неудовлетворительное качество спермы, требующее ее специальной обработки, выбора сперматозоида для оплодотворения клетки, а иногда — операции, чтобы получить сперматозоиды из яичек). Этот фактор повышает риск формирования эмбриона с генетическими мутациями, в результате которых он может остановится в развитии на ранних сроках беременности.
- Аутоиммунный фактор (по-простому — аллергическая реакция организма на клетки эмбриона или несовместимость с партнером, когда женский организм вырабатывает агрессивные антитела против клеток супруга). Это один из самых сложных факторов невынашивания беременности. Его труднее всего преодолеть, требуется лечение гормональными препаратами, иммунокорректорами, сеансами плазмафереза.
- Нарушение проходимости маточных труб (возможно даже у молодой, в остальном здоровой пары). В такой ситуации повышен риск гиперстимуляции яичников в программе ЭКО, при которой вырабатывается непривычно большое и поэтому агрессивное для организма женщины количество гормонов. Они, в свою очередь, вызывают серьезные нарушения в работе других органов и систем — могут привести к выпоту жидкости из сосудистого русла в брюшную, а в тяжелых случаях — плевральную полость и даже в сердечную сумку, нарушить работу сердечно-сосудистой системы, почек и т. д. В перспективе, при прогрессировании беременности, особенно если эта беременность многоплодная, эти риски возрастают, и такие женщины требуют особого внимания и комплексной терапии в условиях стационара.
- Многоплодная беременность (двойня, редко — тройня) частая ситуация после ЭКО, достаточно непростая для матери, все риски и проблемы в этом случае возрастают в два и более раз. Особенно это касается риска невынашивания беременности, преждевременных родов, и таких проблем, как гестоз. Но все это вовсе не значит, что нужно впадать в уныние, паниковать, нервничать, перелопачивать тонны малопонятной и от этого еще более страшной литературы, бояться выпить любую таблетку, особенно гормоны и замирать на кровати, сложив руки на груди на весь период беременности, чтобы, не дай Бог, лишний раз не пошевелиться, и не спровоцировать «чего-либо такого». Можно понять женщин, которые уже однажды сталкивались с проблемами невынашивания беременности после ЭКО, и их действительно пугает все, что происходит в их организме после зачатия. Нагрубание молочных желез — плохо, отсутствие нагрубания — еще хуже, боли «как перед менструацией» — все пропало, «ничего не болит» — значит все идет не так… Но хочется все-таки всех успокоить — не так все страшно, как это можно себе представить.
Сохранить и благополучно доносить «экошную» беременность поможет правильное обследование, проведенное до протокола ЭКО, и адекватное выполнение рекомендаций врача после программы.
Развитие эмбриона после пересадки
Перенос эмбриона осуществляется, как правило, на 5-6 день – при достижении им стадии бластоцисты. В этот период он наиболее приспособлен к имплантации, что повышает шансы на успешное наступление беременности. После трансфера эмбрион проходит следующее развитие:
- В 1 день зародыш выходит из бластоцисты, его клетки разделяются на внутренние (трофобласт), из которых формируется плацента, и наружные, что станут основой для развития органов;
- На 2 сутки эмбрион начинает вживляться в эндометрий матки и закрепляться в нем, при этом слизистая также претерпевает изменения – в частности, увеличивается концентрация кровеносных сосудов, изменяется структура тканей;
- В течение 3-5 дней ворсинки трофобласта погружаются в эндометрий, откуда эмбрион получает питательные вещества, кислород, а также куда выводит продукты своей жизнедеятельности;
- На 6-й день после трансфера эмбрион выделяет фермент, растворяющий эндометрий для еще большего углубления в него, при этом пространство между ворсинами трофобласта заполняется кровью, которая может (но не обязательно) выделяться у пациентки;
- На 7-10 день эмбрион окончательно имплантируется в эндометрий матки, покрывается эпителием, что запускает процесс формирования плаценты, продуцирующий собственный ХГЧ пациентки.
Именно синтез собственного хорионического гонадотропина человека – основной показатель успешной имплантации эмбриона. По истечении 10 дней после переноса врач берет у пациентки на анализы кровь и мочу для установки уровня ХГЧ, а также проводит ультразвуковое обследование матки на наличие плодного яйца.
Ведение беременности после ЭКО
Беременность после ЭКО требует тщательного внимания и регулярного наблюдения, так как большинство пациенток имеет отягощённый анамнез. Существует определенный стандарт мониторингового ведения беременности на разных сроках. Чаще всего будущие родители предпочитают наблюдаться у врачей репродуктологов, в центре, где делали искусственное оплодотворение. Но не запрещено и встать на учёт в женскую консультацию по месту жительства.
1 триместр
Несмотря на то, что пациентка после подсадки эмбриона уже ощущает некоторые признаки беременности, необходимо сдать анализ крови на ХГЧ. Делается эта процедура для подтверждения факта беременности на 14 день после ЭКО. Часто требуется повторная сдача анализа для контроля развития эмбриона.
Таблица норм ХГЧ после подсадки эмбриона по дням
Примерный план обследования в 1 триместре беременности после ЭКО состоит из следующих процедур:
- анализ крови на сифилис, ВИЧинфекцию, гепатиты В, С;
- клинический анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- исследование системы гемостаза, включая маркёры активации внутрисосудистого тромбогенеза;
- определение волчаночного антикоагулянта;
- определение АТ к ХГЧ;
- уровень ХГЧ в динамике;
- анализ влагалищного отделяемого с окраской по Граму;
- бактериологическое исследование материала из канала шейки матки;
- выявление вируса простого герпеса (ВПГ), цитомегаловируса (ЦМВ), хламидий, гонококков, трихомонад в материале из канала шейки матки путём ПЦР;
- УЗИ.
Весь этот период проходит на фоне гормональной поддержки препаратами прогестерона. Репродуктолог, который делал протокол ЭКО, наблюдает пациентку до 6–8 недель беременности и только он принимает решение о продлении или отмене гормональной поддержки. Беременность после ЭКО в первом триместре требует расширенного скрининга. Помимо УЗИ, женщины сдают кровь на определение бета-субъединицы ХГЧ и белка РАРР-А. Проводится такое исследование с 9 по 13 неделю.
2 триместр
Второй триместр беременности после ЭКО наблюдают так же, как и естественную. Дополнительно в 14–15 недель обычно назначают анализ на АФП или альфа-фетопротеин. Норма АФП в крови характеризует нормальное внутриутробное развитие ребёнка без каких-либо отклонений и патологий. Если же данный показатель выходит за границы нормальных значений, это может указывать на различные нарушения в развитие спинного и головного мозга у плода или на высокий риск хромосомных аномалий (синдром Дауна, синдром Эдвардса). Иногда высокое значение АФП бывает при многоплодной беременности.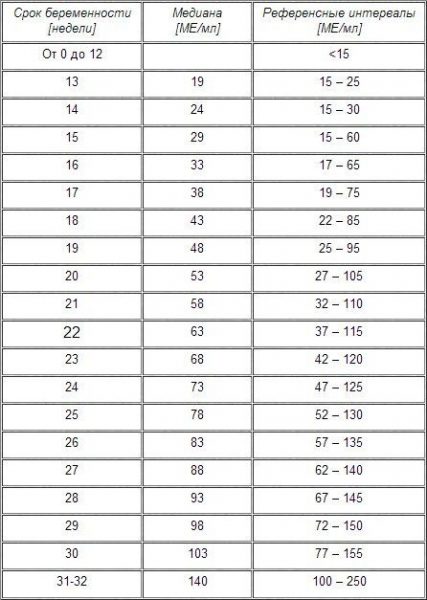
Таблица по срокам беременности
3 триместр
В третьем триместре беременности посещения к врачу становятся более частыми, примерно 1 раз в неделю. Это необходимо для того чтобы вовремя предотвратить такие проблемы, как ФПН (фетоплацентарная недостаточность), гестоз и преждевременные роды. Обязательно при беременности после ЭКО назначается доплерометрия каждые 4 недели.
После 34 недель беременности становится доступен такой информативный метод исследования, как КТГ(кардиотокография). КТГ проводят для:
- получения сведений о частоте сердечных сокращений плода;
- регулярности сердечной деятельности плода, а также активных движениях;
- определения частоты сокращений гладкомышечных клеток матки и реакции ребенка на данные сокращения;
- для исключения или же своевременного определения патологических состояний матери и ребенка, составляющих угрозу для течения беременности и для будущего здоровья новорожденного малыша, таких как гипоксия, внутриутробное инфицирование плода, многоводие, маловодие, врожденное аномальное развитие сердечно-сосудистой системы, фетоплацентарная недостаточность и угроза родов, начинающихся раньше запланированного срока.
После ЭКО данное исследование назначают каждые 1–4 недели. В 37 недель женщине показана госпитализация для подготовки к скорому родоразрешению.
Нужно ли лежать в постели две недели после переноса эмбриона? Можно ли двигаться? Когда можно вставать?
Самое главное, что нужно сделать после переноса эмбрионов — это расслабиться. Прежде всего, необходимо после переноса эмбрионов создать для мамы состояние психологической поддержки, чтобы избежать излишних переживаний по поводу возможных проблем с имплантацией эмбрионов.
Нужно понять, что обычное поведение женщины после переноса эмбрионов, если оно не является экстремальным (тяжелые физические нагрузки, прыжки с парашютом, ныряние с аквалангом и проч.), не отражается на эффективности протокола ЭКО. Эмбрион не выпадет из матки, если вы встанете с постели. Он не выкатится, если вы присядете или пройдетесь пешком.
Нет необходимости замирать в постели после переноса эмбрионов. Обычно рекомендуют полежать после переноса в течение 30 минут, но это необходимо прежде всего для того, чтобы женщина успокоилась, чтобы тонус матки уменьшился, а совсем не для того, чтобы эмбрион прикрепился.
Его прикрепление наступает в течение 24-40 часов после переноса, и оно мало зависит от того, лежит человек все эти 40 минут на кровати, либо ведет обычный образ жизни, лишь исключив ряд стрессовых факторов. Более того, есть исследования, которые доказывают: отсутствие активности женщины после переноса уменьшает кровоток в полости матки, что неблагоприятно сказывается на вероятности наступления беременности, и процент эффективных программ в этом случае ниже, чем у тех, кто сразу после переноса продолжил активную деятельность.
Но есть ряд моментов, которые повышают шансы на имплантацию. После переноса эмбрионов нужно начать относиться к себе как к беременной женщине.
Минимизируйте стрессовые факторы: старайтесь не нервничать, хорошо отдохните после переноса, выполняйте все рекомендации врача — особенно важно контролировать уровень гормонов и вовремя корректировать терапию. Если беспокоит страх — принимайте успокаивающие (валериана, глицин)
Не нужно бегать каждые два дня в туалет с тестом на беременность, все это лишняя эмоциональная нагрузка: уровень ХГЧ может быть еще недостаточно высок, чтобы отразится в результатах анализа мочи, а вот стресс от того, что тест на беременность отрицательный при исследовании раньше времени, приводит к повышению тонуса матки и неблагоприятно сказывается на течении беременности.
Важные ограничения, которые призваны помочь удержать эмбрионы в полости матки:
- избегать горячих водных процедур (ванна, баня, сауна). Душ — можно!
- избегать подъема тяжестей;
- исключить спортивные упражнения, связанные с интенсивной физической нагрузкой. Нежелателен велосипед. Бег, фитнес, плавание — не противопоказаны;
- избегать затруднений со стулом. Рекомендуется есть побольше фруктов и овощей, особенно чернослив, свеклу;
- исключить алкоголь и курение.
Ведение беременности
Большое значение имеет то, как протекает беременность. Здоровье малыша и мамы напрямую зависит от благополучного течения беременности. Чтобы избежать возможных осложнений и преждевременных родов, необходимо отслеживать изменения в состоянии здоровья беременной. Поэтому каждой женщине рекомендуется встать на учет к акушеру-гинекологу на ведение беременности.

В течение 9 месяцев необходимо проходить комплекс обследований с целью сохранить здоровье матери и малыша. Причинами частых осложнений у беременных являются внутриутробные инфекции, генетика, слабый иммунитет и другое. Первые недели формирования плода самые важные. Негативное воздействие на организм может привести к тому, что пострадает малыш. Впоследствии это приведет к хроническим болезням или даже к инвалидности
Поэтому так важно наблюдаться у квалифицированного специалиста, который сможет диагностировать заболевание на ранних сроках. Ответ на вопрос «Нужно ли ведение беременности?» — Однозначно да
Во сколько месяцев встают
Не существует правил, обязывающих женщину становиться на учет в определенный период. Но есть желательное время для этого – 7-9 недель, т.е. на первом триместре.
До 12 недель
 Постановка на учет в самый ранний период (с первой по четвертую недели) не является желательной, потому что в этот период может быть велика вероятность самопроизвольного выкидыша. Бывает даже, что у женщины происходит выкидыш, когда она и не знала о беременности.
Постановка на учет в самый ранний период (с первой по четвертую недели) не является желательной, потому что в этот период может быть велика вероятность самопроизвольного выкидыша. Бывает даже, что у женщины происходит выкидыш, когда она и не знала о беременности.
С пятой по шестую неделю без проблем зарегистрируют в ЖК в случае наличия в анамнезе выкидышей, хронических болезней, возраста выше тридцати пяти лет, а также при работе в неблагоприятных условиях.
Лучшим временем считается регистрация в течение 7-9 недель. В этот период проходят необходимые исследования.
При наличии риска осложнений на сроке 10-12 недель женщине может быть назначено обследование, позволяющее диагностировать патологию плода. Считается, что прерывание беременности до 12 недель не принесет вреда здоровью женщины. Поэтому врачи стремятся выявить проблемы на ранней стадии.
После 12 недель
Женщина может прийти в ЖК и позже. Главное, для оформления отпуска по беременности и родам (коротко, БиР) это необходимо сделать не позднее 30 недели. Но для проведения различных исследований, как указывалось ранее, в интересах женщины зарегистрироваться как можно раньше.
Где встать на учет по беременности?
Женщина, ожидающая ребенка, может зарегистрироваться для получения медицинской помощи в следующих учреждениях:
- Женской консультации (ЖК). Такие медицинские учреждения имеются практически в каждом городском районе. Встать на учет по беременности в женской консультации можно как по месту жительства (прописки), так и по месту реального проживания (в этом случае потребуется подать заявление на прикрепление к подходящей ЖК). В женских консультациях основная помощь предоставляется на безвозмездной основе по полису ОМС. Однако, дополнительные обследования и лекарства в этом случае придется докупать самостоятельно.
- Перинатальном центре. Медучреждения этого типа объединяют в себе функции клиники и роддома. Помимо родильного отделения в них имеются палаты для пациенток с тяжелым протеканием беременности, оснащенные современным диагностическим и терапевтическим оборудованием. Сегодня перинатальные центры открываются по всей стране и имеются практически в каждом крупном городе.
- Роддоме. Некоторые родильные дома имеют отделения, где осуществляется наблюдение за беременными женщинами. В этом случае женщине необходимо заключить контракт со страховой компанией, являющейся партнером выбранного роддома. Преимущество этого варианта заключается в курировании пациентки на всем протяжении вынашивания и во время родов.
- В частной клинике. Для постановки на учет по беременности в коммерческое медучреждение необходимо убедиться, что оно имеет лицензию на оказание акушерско-гинекологических услуг, а также выдает родовой сертификат и обменную карту. Преимуществом частных клиник является хороший уровень оснащения медицинским оборудованием и лекарствами, высокий уровень профессионализма врачебного персонала, отсутствие очередей. Однако, все услуги предоставляются на платной основе, необходимость в отдельной регистрации в роддоме.
При обращении в частную клинику необходимо внимательно читать условия, определенные в соглашении на оказание услуг. Как правило, в таких договорах имеются специальные сноски и исключения, поясняющие причины возможного расторжения контракта и другие нюансы.
В целом сегодня квалифицированную помощь оказывают как в платных, так и в бюджетных (государственных) медучреждениях. Спонсируемые из бюджета медицинские центры и женские консультации оснащены по крайней мере минимальным набором необходимого оборудования для диагностики, лекарств и инструментов для проведения осмотров.
Сделать, как вам удобно
Все обследования в женской консультации проводятся совершенно бесплатно. И даже если какого-то специалиста нет или временно нет какого-то исследования, вам должны дать направление в другое медучреждение, где все это
имеется. Врач не имеет права направлять вас на какие-то дополнительные платные анализы или консультации, если их можно сделать бесплатно по ОМС.
Если же вы хотите сами сделать какое-то исследование платно и в другой клинике (например, сделать экспертное УЗИ), то его результаты обязаны принять
в женской консультации (а не говорить, что мы верим только своим анализам или специалистам).
Недели с 1 по 7
В период 1-4 недели беременности матка визуально практически не изменяется, поэтому задержку менструации гинеколог может списать на другие причины: стресс или гормональный дисбаланс.
При ультразвуковом исследовании можно обнаружить беременность на очень ранних сроках, когда гинеколог еще ничего не может сказать
Но принципиально ли важно диагностировать беременность в первые недели?. Дело в том, что период 1-7 недели беременности — это время, когда высока вероятность самопроизвольного выкидыша
Более того, на таком маленьком сроке вряд ли будет оказана помощь в сохранении беременности.
Дело в том, что период 1-7 недели беременности — это время, когда высока вероятность самопроизвольного выкидыша. Более того, на таком маленьком сроке вряд ли будет оказана помощь в сохранении беременности.
Если на раннем сроке (1-7 недель) начинается отслоение плаценты или появляются прочие проблемы, говорящие о низкой приспособленности эмбриона к будущей жизни, то лучше оставить все, как есть.
Лучше родить здорового ребенка позже, чем больного, с врожденными патологиями, сейчас. Матушка-природа заботится о здоровье будущего малыша и предотвращает появление на свет ребенка, для которого жизнь станет мучением. Как ни было бы печально, к этому не стоит относиться предвзято.
Для кого будет полезен виферон: свечи при беременности? Читайте здесь.
А тут вы ознакомитесь с симптомами замершей беременности.
Заключение
Еще раз коротко обобщим, какие ключевые изменения вносит Новый порядок с 2021 года:
- Сокращается число врачебных осмотров женщин при физиологическом течении беременности;
- Изменяются сроки осмотра беременных женщин врачами-специалистами;
- Скрининговых УЗИ будет не три, а два;
- Акушеры-гинекологи будут раньше делать окончательное заключение о возможности вынашивания беременности с учетом состояния женщины и плода;
- Увеличен объем медицинской документации, которую должен будет заполнять врач;
- Скорректированы стандарты оснащения медицинских организаций/структурных подразделений
И другие.
Обновление порядков оказания медицинской помощи по профилям – закономерный и необходимый процесс. Старый порядок оказания медицинской помощи по профилю «акушерство и гинекология» вступил в силу в мае 2013 года. Длительное время до этого он находился в стадии разработки и согласования. Соответственно, стандарты и требования, содержащиеся в этом порядке, последние годы стремительно устаревали.
Безусловно, некоторые требования Нового порядка могут вызывать споры в профессиональном сообществе. Например, так ли необходима расширенная медицинская документация? Тем не менее, Новый порядок уже содержит положения, которые приведут к необходимости тратить больше времени на оформление медицинских форм, а значит медицинские организации и специалисты должны быть готовы к практической реализации этих и других положений Нового порядка в 2021 году.
Разделы базы знаний
- Общие требования к медицинской деятельности
- Отдельные направления медицинской деятельности
- Судебно-медицинская экспертиза
- Фармацевтическое право
- Противоэпидемические меры и иммунопрофилактика
- Медицинское образование и квалиф. требования
- Надзор и контроль в здравоохранении
- Трудовое право
- Обращение медизделий
- Таможенное право
- Уголовное право
- Конфликты между медработниками и пациентами
- Международное право и зарубежные юрисдикции
- Защита конкуренции и антимонопольное право
- Процессуальное право
ПОДПИСАТЬСЯ НА РАССЫЛКУ